Innehåll
Hur skall vi välja vårt test – Vad är frågeställningen?
Syftet med ett diagnostiskt test är ge ett svar, en sannolikhet, för om en patient har är sjuk eller frisk. För att kunna välja ett test behöver vi veta vilken fråga vi vill ha svar på, vilken sjukdom vi letar efter eller vill utesluta. Detta kan kännas väldigt basalt men är inte alltid självklart och långt ifrån enkelt när man väl står på akuten. I den här artikeln skall vi gå igenom några punkter som kan hjälpa oss att välja vårt diagnostiska test.
Kommer resultatet att påverka handläggningen?
Första frågan man alltid bör ställa sig är om man behöver göra fler test. För att svara på detta gör man enklast i att att fråga sig själv “kommer min handläggning av den här patienten ändras beroende på svar på testet?” Ibland kommer man behöva vara lite mer specifik för att svara på detta.
Fråga dig själv
“Kommer ett negativt CRP göra att jag inte punkterar knät på den febrila patienten med svullet knä?”. Det som är viktigt att inse är att, återigen, inget test är perfekt. I vissa situationer kommer CRP kunna vara <5 trots att patienten har septisk artrit. Har man en tydlig klinisk bild kommer man inte ta hänsyn till ett CRP som är lågt. Ett högt CRP kommer inte heller hjälpa oss i en sådan situation eftersom vi redan bestämt oss för att sticka i leden och då blir det istället fråga om ett resursslöseri att ta prover som inte bidrar till handläggningen. Har vi istället en situation där den kliniska bilden inte är entydig kan ibland ett CRP hjälpa oss att fatta ett beslut.
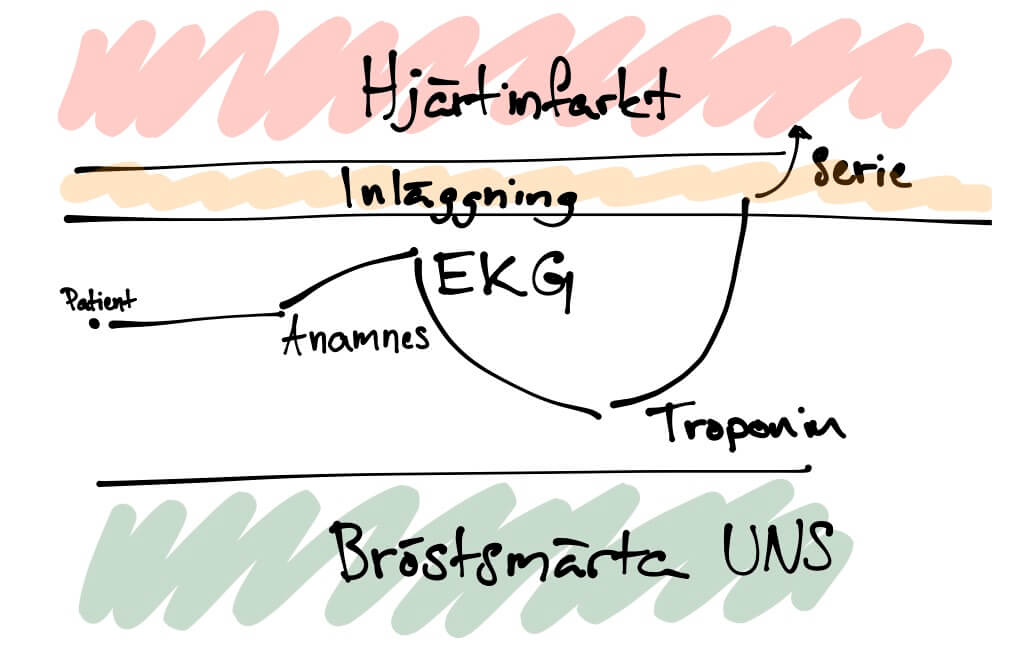
Ibland tar vi prover för andra än oss själva
Vissa prover tar vi på akuten som inte hjälper oss så mycket i handläggningen men som är viktigt för patientens fortsatt vård. Ovan exempel med Troponin hos STEMI-patienter är ett exempel där vi inte behöver provet för att ställa diagnos men det är bra för kardiologerna att kunna jämför ett troponin före, respektive efter genomgången PCI. Här kan det i vissa fall vara helt rimligt att ta dessa prov på akuten trots att de inte påverkar handläggning hos oss.
Vad vill vi veta?
För att en undersökning skall kunna ge oss ett bra svar så måste vi veta vad vi frågar efter redan innan vi beställer undersökningen. I vår vardag gör vi allt för att försöka optimera handläggningstider på akuten och det är lätt att det skickas iväg ett stort provtagningspaket på ren reflex. Ibland skickas remiss för en bilddiagnostisk undersökning innan man har hunnit bilda sig en uppfattning om patienten eller för att man helt enkelt inte vet vad det är som är fel. Har vi inte bestämt oss på förhand vad vi letar efter är risken att vi hamnar i situationer där en undersökning vilseleder oss snarare än hjälper oss.
Allt är inte guld som glimmar
En undersökning kan principiellt ge två typer av felaktiga svar.
- Falskt positivt svar: Datortomografi(DT) lungemboli kommer tillbaka med tecken till distala lungembolier men patienten har inte lungemboli utan det är artefakter i bilderna.
- Falskt negativa svar: DT buk är helt normal men patienten hade en pankreatit som inte alltid syns på DT inom de första 72 timmarna.
Dessa risker finns med alla undersökningar men har vi inte en undersökning som är optimerad för vår frågeställning är risken större för att det skall bli fel. Har vi inte gjort en egen ordentlig sannolikhetsbedömning innan vi beställt undersökningen är vi mer benägna att tro på svaret och inte ifrågasätta det.
Kompromisser gör avkall på kvalité
Det är tilltalande att göra en DT på en patient med buksmärta som vi inte riktigt vet vad den beror på. Tror vi att den kommer från gallvägarna är dock generellt ultraljud bättre för att visualisera detta och sannolikt ett bättre alternativ. Det är inte alltid (om alls någon gång) vi kan säga säkert att problem kommer från gallvägarna men väljer vi en DT istället för ultraljud för att “hitta andra problem” måste vi vara medvetna om att vi minskar sannolikheten för att hitta choledocusstenen som vi faktiskt tror är huvudproblemet.
Malignitet?
Beroende på vad man misstänker kan det också vara aktuellt för röntgen att göra undersökningen enligt olika protokoll där vissa protokoll är bättre för en viss typ av sjukdom. Att slänga in “Malignitet?” i frågeställningen kan ändra ganska mycket i undersökningen. Vid vissa malignitetsfrågeställningar behöver man ibland titta på organ i både venös fas (när kontrast passerar genom venerna) och arteriell fas (motsvarande i artärer) medan andra protokoll bara använder en fas. Detta kan också innebär relativt stora skillnader i stråldos för patienten röntgar (samma vävnad två gånger istället för en gång), vilket ytterligare ställer krav på att vi tänker igenom våra beslut. Det är inte meningen att vi skall kunna skillnaden på alla protokoll men det är viktigt att vi tänker igenom och kommunicerar vår misstanke och resonemang till röntgen för att de skall kunna hjälpa oss så bra som möjligt.
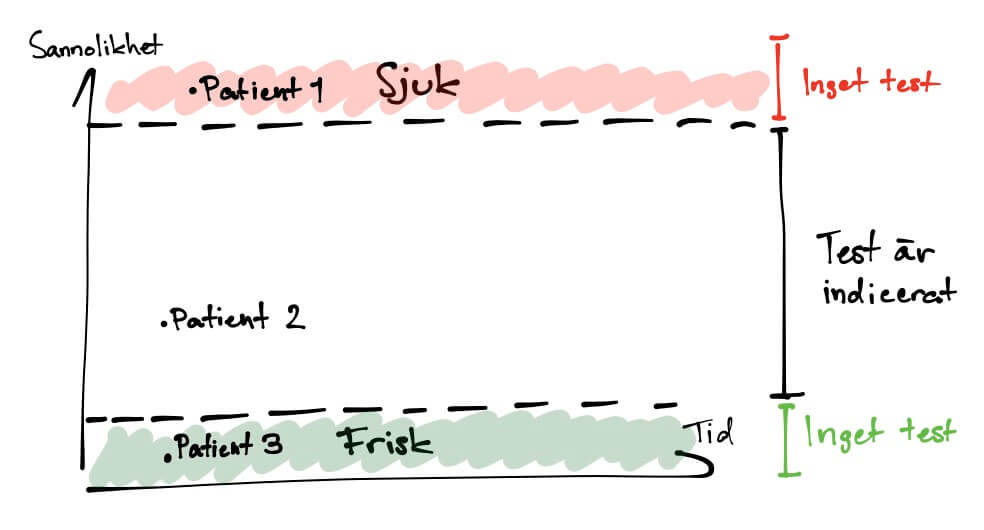
Vill vi utesluta eller bekräfta sjukdom?
När vi väl bestämt oss för att ett test nog kommer ändra handläggningen behöver vi bestämma oss för vad vi behöver ha svar på. Vill vi bekräfta en specifik sjukdom vill vi göra ett test med hög specificitet och hög sensitivitet för den sjukdomen (vi vill alltid att båda skall vara bra men väldigt få test är det i realiteten). Vill vi däremot försöka att utesluta sjukdom är framför allt viktigt med ett test som har hög sensitivitet. Det finns några olika scenarion man kan tänka sig för att vägleda val av test.
- Låg sannolikhet för sjukdom, patienten kan sannolikt skickas hem men vi är tillräckligt oroade för att inte kunna göra det direkt. Utesluta sjukdom – hög sensitivitet: d-dimer hos 35-årig kvinna med dyspne, normala vitalparametrar men östrogen-p-piller
- Hög sannolikhet för sjukdom där den initiala handläggningen är viktig. Bekräfta sjukdom – hög specificitet: DT Lungemboli hos 70 årig man, nyligen höftopererad med kort anamnes på dypsné, som fått feber och hosta för att kunna skilja på pneumoni eller lungemboli
Påverkar placering men inte handläggning
Ibland händer det att man hamnar i en situation där man behöver beställa ett test utifrån att det kommer att påverka planen för patienten men inte handläggningen på akutmottagningen.
Typfallet är en ung kvinna med feber, kräkningar och ont i höger foss där vi från akuten bedömt att hon behöver läggas in för att hon sannolikt har en appendicit men kirurgen önskar en DT/UL/gynekologisk bedömning för att vara “säker på” att patienten inte har något annat. Situationen kan vara väldigt frustrerande för oss på akuten och tyvärr ingenting som går enkelt att lösa. För oss är problematiskt av två orsaker:
- Undersökningen påverkar inte handläggningen på akuten => bör sannolikt inte göras på akuten.
- Inget av ovanstående tester är egentligen tillräckligt bra för att kunna ändra sannolikheten för att patienten faktiskt inte har en appendicit, de är alla förhållandevis specifika (om man ser en appendicit ökar sannolikheten för sjukdom) men inte sensitiva (negativt test utesluter inte appendicit) => tveksamt om testet är kostnadseffektivt.
Sedan är det självklart så att det kan finnas praktiska, logistiska och patientrelaterade anledningar att försöka vara så säker som möjligt på sin diagnos och minska risken för onödiga operationer. Det är viktigt att vara ödmjuk inför detta och ha en förutsättningslös diskussion med eventuell konsult/jour om detta.
Sammanfattning
Innan du beställer ett test, fundera över följande frågor och diskutera gärna med en annan kollega huruvida:
- Vill du utesluta eller bekräfta sjukdom?
- Kommer testet att påverka handläggningen?
- Kommer testet kunna svara på din frågeställning?
Kan du svara på alla dessa frågor är det rimligt att beställa/göra testet. Kan du däremot inte svara på alla frågorna behöver du troligen fundera ytterligare en omgång innan du beställer testet.
Post-publication-review: Michael von Schickfus, Specialist i Akutsjukvård